グレーゾーン 低線量被曝の影響 第7部明日に向けて <3> 身近な放射線
16年11月7日
医療被曝どう減らす
わずかな放射線を浴びた場合、人体はどれほど影響を受けるのか―。広島・長崎の原爆被爆者の研究や、東京電力福島第1原発事故による放射能汚染の実態を基に考えてきた。ただ実は、私たちに最も身近な低線量被曝(ひばく)は、コンピューター断層撮影(CT)検査に代表される医療被曝だ。病気の早期発見に役立つとはいえ、特に日本では、その割合が高い。始まったばかりの医療被曝を減らす取り組みや、課題を追った。(馬場洋太、金崎由美)
三次中央病院 手帳配布・目安の線量公表
CT検査 患者説明に課題
検査で必要以上の放射線(エックス線)を浴びせないように促す取り組みは、日本診療放射線技師会が先行して進めてきた。低減目標値を示し、一定条件をクリアした全国68病院を「被ばく低減施設」に認定。中国地方では、市立三次中央病院(三次市)関門医療センター(下関市)倉敷中央病院(倉敷市)津山中央病院(津山市)の4カ所ある。
2008年に認定された三次中央病院は、医師と診療放射線技師が話し合って決めた体の部位ごとの設定値をホームページで公開している。「線量が多いほど鮮明な画像が撮れるが、被曝のリスクは高まる。診断可能な範囲で一番低くするのが基本」と上野幹夫技師長。「例外もあるが、技師会の低減目標値のおおむね60~70%に抑えられるようになった」と話す。
特に低い線量が求められる子どものCT検査では、撮影条件を年齢別に細かく設定した。また、患者への説明を果たすため、1人が同技師会認定の「放射線被ばく相談員」になったほか、希望者には医療被曝の履歴を書き留める「レントゲン手帳」を配布。機器の管理面でも、CTの表示する線量と実測値の誤差を解消するため、定期的に線量計を使ったチェックもしている。
ただ、患者の関心はあまり高くない。同病院で被曝リスクの説明を希望する患者は年に数例。手帳も、がん再発の観察のため毎年CT検査を受け、累積で200ミリシーベルトを超す被曝量を書き留めている人はいるが、配布は8年間で100冊に満たない、という。
病院側も、被曝線量について説明するのは、患者が求めたときに限っている。「検査の都度示すのが理想だが、限られたスタッフで全員に十分な説明をする余裕はないのが実情」と上野技師長。インフォームドコンセント(説明と同意)の理想と現実のはざまで、模索を続けている。
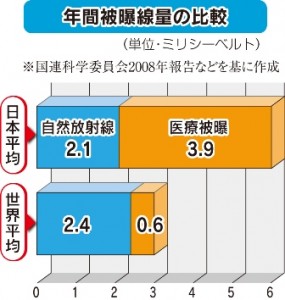
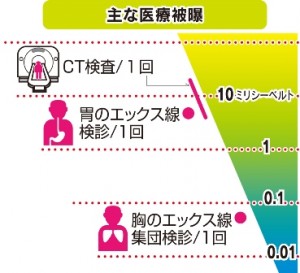
日本は、先進国の中でも特に医療被曝が多い。原子力安全研究協会などによると、日本の年間平均の医療被曝は3・9ミリシーベルト。地面や食品などから浴びる自然放射線の2・1ミリシーベルトを上回る。
医療被曝の線量は、受ける検査の種類によっても異なる。胸部エックス線撮影はおおむね0・1ミリシーベルト以下だが、CTは1回の撮影で10ミリシーベルトを超すことも。CT検査を繰り返す人なら、職業被曝の上限である「5年で計100ミリシーベルト」を上回ることもあり得る。
検査で病気が早く見つかれば自らが恩恵を受けるため、医療被曝の線量には法的な制限がない。だが、病院によって線量が高過ぎるケースもあるため、国連科学委員会(UNSCEAR)などが各国に対策を促している。
日本では、医療や放射線関係の学会などの結集で10年に「医療被ばく研究情報ネットワーク」(J―RIME)が発足。福島第1原発事故後の被曝への関心の高まりもあり、15年6月に「診断参考レベル」(DRL)を定めた。
DRLは、全国の443施設が回答した線量データを基に「75%の病院はこの程度の線量に抑えている」との目安を示した数値。DRLを超えている医療機関に見直しを促す狙いだ。ただ強制力はなく、被曝の低減は依然、各医療機関の自助努力に委ねられている。
必要性きちんと見極めを 広島大の粟井和夫教授(放射線診療学)に聞く
診断参考レベル(DRL)の設定に携わった広島大大学院医歯薬保健学研究院の粟井和夫教授(放射線診療学)に、医療被曝を減らす取り組みの現状と課題を聞いた。
―なぜ日本では医療被曝が多いのですか。
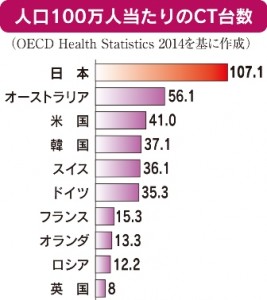
CTが100万人に100台あるなど、放射線を使う医療機器が先進国でも飛び抜けて普及し、安価で検査が受けられることの裏返しだ。小さな腫瘍でも早期に発見できるなどメリットも大きい。
問題は、検査の線量が必要以上に高くないかどうかだ。従来は広く認められた指標がなく、医療機関ごとにばらつきがあった。診療放射線技師や医師の意識、知識量に左右されていた。
―DRLが示され、線量の低減につながりますか。
患者の体格によっても最適な線量は異なるため、DRLはあくまで目安。強制力はないが、「うちの病院の線量は高くないか」と検証する材料にはなる。まだ認知度は低く、研修会などを通じて医師や技師に浸透し始めている段階だ。
―被曝を伴う検査のメリットとリスクをどう考えますか。
「CTは安全で、がんにはならない」と言い切るのは問題だが、実際に1回のCTが原因でがんになる確率は原爆被爆者の追跡調査から見て、非常に少ない。メリットも知ってほしい。
一例だが、大腸がんで肝転移のある人には肝臓のCT検査は有用だ。大腸がんの患者は比較的年配の人が多く、CTが原因で新たながんができても、そのがんが大きくなるのは老齢になってから。被曝を恐れてCT検査をせず、肝転移で数年以内に亡くなる方が良くない。
―一方で、慎重にすべきケースは。
例えば肺がん検診のCT。50歳以上のヘビーな喫煙者でないと推奨できないが、実際は30、40歳代の禁煙者も受けている。本来は健診施設が断るべきだ。収益優先で考えてはいけない。代表的な病気に関して、どのケースでCTが有用かを示すガイドラインが必要だろう。何でもCTとなれば無用な被曝をしてしまう。
―子どものCTも、リスクが高く心配です。
若い人ほど放射線の影響を受けやすいのだが、保護者から「どうしてもCTを」と懇願される例もある。患者側がCTの必要性を判断するのは難しいので、医師がきちんと見極める必要がある。頭を強く打った時のCT検査をすべきかどうかについては、見極め基準を示した信頼できる海外の論文も出ている。医師の間で広く認識を共有すべきだ。
―患者に対して十分な説明ができていますか。
多くの患者を抱え、余裕がないことも多い。だが、忙しいから無理、では済まないと思う。対面での丁寧な説明が難しければ、待合時間にビデオを見てもらうなど工夫すればよい。
それ以前に、医師は放射線を使う検査や治療のリスクについて医学部で十分な教育を受けてこなかった。その反省から、広島大は本年度の2年生からカリキュラムを改めた。今後は、卒後研修でも教育が必要だ。
―米国では電子カルテに線量を記録するなど、個人の医療被曝の履歴が管理されていると聞きます。日本でも、同様の取り組みはできませんか。
医療被曝の管理はそれ自体で収益を生まないため、すぐには導入しにくい。広島大病院ではCTや胸部エックス線撮影、血管造影などをした人の累積被曝量を把握できるようにシステム構築を進めている。ただ、CTだけで年数万件のデータを手作業では管理できず、まだ患者一人一人に情報開示できる態勢にない。
管理システム導入には数千万~数億円かかる。患者のニーズが高まったり、医療被曝の管理に取り組む病院が診療報酬の加算などで評価される仕組みになったりすれば、広まると思う。
検査時 幼いほどリスク高い 豪の研究者
医療による低線量被曝の影響は、放射線の影響を受けやすい年少者を対象とした調査を通じて、明らかになりつつある。
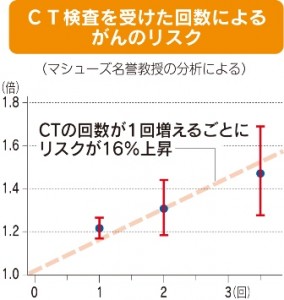
オーストラリア・メルボルン大のジョン・マシューズ名誉教授(疫学)らは、同国で1985~2005年に0~19歳でCT検査を受けた68万人を、07年末まで平均9・5年追跡した。同期間にCT検査の記録がない約1千万人と比べ、脳腫瘍や白血病などのがん発生率が24%高かった。10万人当たり年約40人のがんが約50人になるレベルだ。
全身への影響を示す実効線量は、CT検査1回当たり4・5ミリシーベルトと推定され、発がんのリスクは、検査が1回増えるごとに16%上昇していた。リスクは検査時の年齢が幼いほど高い傾向があった。例えば5歳未満で頭部CTを受けると、その後に脳腫瘍になる確率は3倍になる、としている。
この種の調査には「何らかの症状が疑われてCT検査を受ける人が多く、因果関係の証明にならない」との批判もある。このため、マシューズ氏はCT検査後1年以内の発がんを除外し、データの信頼性を高めたと説明。「医療機関はCTの必要性を慎重に考え、患者や保護者に根拠をしっかり説明すべきだ。特に日本では、医療被曝が一般市民に与えるリスクは福島の汚染より大きいかもしれない、との認識を持ってほしい」と指摘している。
(2016年11月5日朝刊掲載)